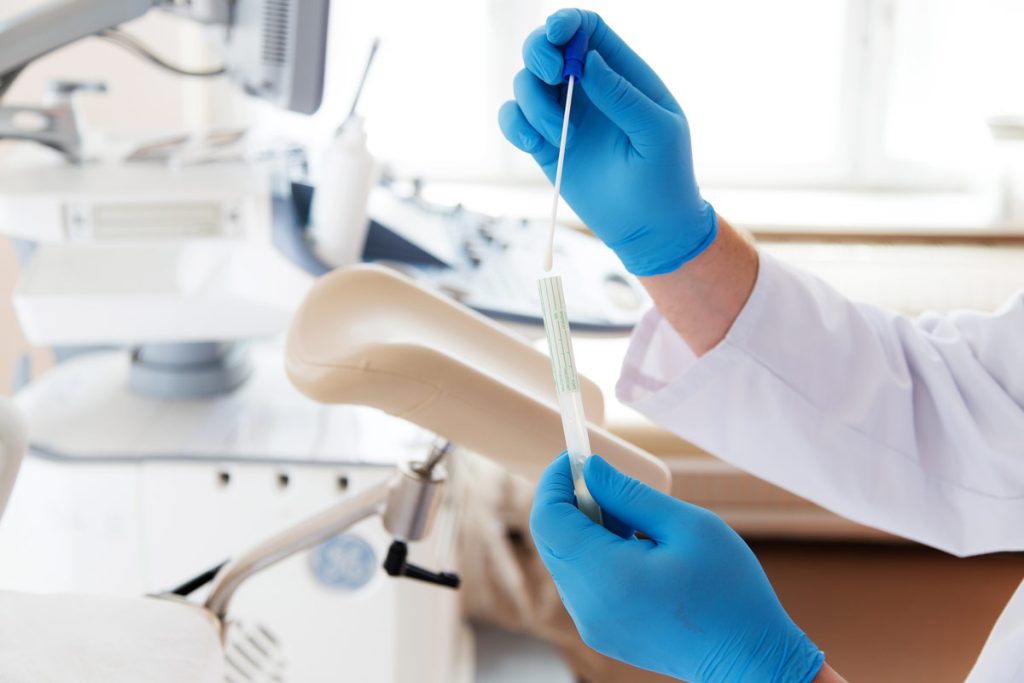
lo screening cervicale (pap test e …non solo)
Il tumore al collo dell’utero (o “cervice uterina”) è una malattia frequente che colpisce le donne di tutte le età. In Europa il tumore della cervice è la seconda causa di morte per carcinoma nelle donne sotto i 40 anni.
I fattori di rischio principali sono il fumo di sigaretta e la promiscuità sessuale.
Recentemente è stato scoperto che la presenza del virus HPV è indispensabile per sviluppare il tumore. L’HPV è una famiglia di virus molto diffusi che infettano la cute e le mucose. Il virus si trasmette principalmente con i rapporti sessuali. Si tratta di un’infezione comune che solitamente è asintomatica e si risolve spontaneamente. Circa il 75% delle donne ha avuto contatto con il virus almeno una volta nella vita… I tipi (o ceppi) responsabili del tumore al collo dell’utero sono circa 13 e sono definiti oncogeni. Da quando si contrae l’infezione a quando si sviluppa il tumore possono passare molti anni (anche 20-30).
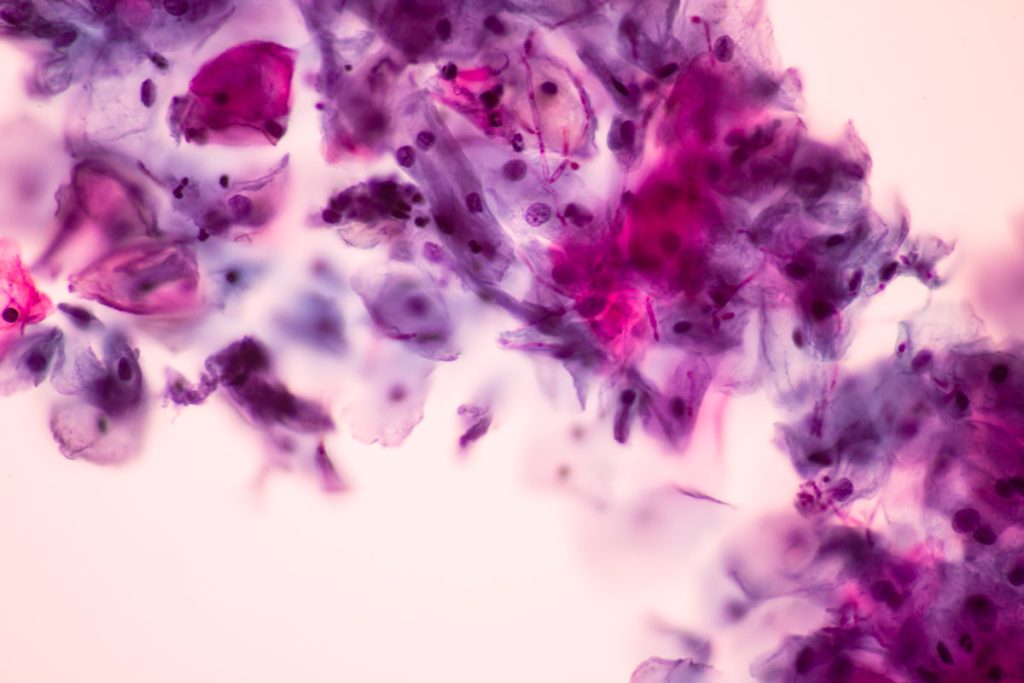
L’introduzione del Pap Test ha diminuito la mortalità per questa neoplasia perché il test è in grado di identificare non solo i tumori quando sono ancora piccoli e quindi guaribili, ma anche e soprattutto le lesioni benigne (CIN, L-SIL, H-SIL) che possono trasformarsi col tempo in tumore maligno. Con le nuove conoscenze possiamo quindi affermare che chi non è portatore del virus ha un rischio bassissimo di sviluppare queste lesioni. Per poter sfruttare appieno le potenzialità, il Pap Test deve essere ripetuto a intervalli regolari e i centri di oncologia consigliano di ripetere il Pap Test tutti gli anni. In conseguenza delle nuove conoscenze si può eseguire, assieme al Pap Test, il test per il virus HPV (HPV-DNA test) nelle donne di età superiore ai 30 anni; in caso di negatività per il Pap Test e per l’HPV la sicurezza è tale che il controllo citologico successivo può essere spostato a due/tre anni. Per le pazienti positive al virus HPV e con Pap Test negativo si consiglia il controllo annuale di entrambi i test in quanto la semplice positività non è sinonimo di presenza di lesione ma rappresenta solo un fattore di rischio per sviluppare la stessa.
E’ importante sottolineare che Pap Test ed HPV-DNA test permettono di identificare solo i tumori e le lesioni pretumorali del collo dell’utero. Una patologia che interessi il corpo dell’utero o le ovaie non è individuabile attraverso questi test.
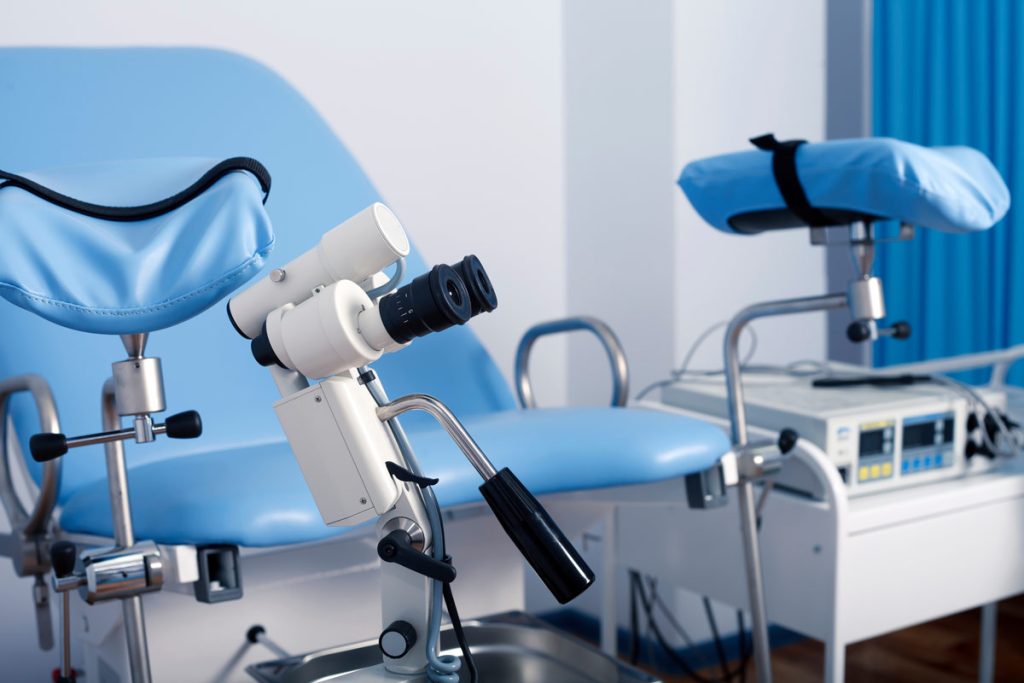
Lo screening cervicale NON SOSTITUISCE quindi la visita ginecologica.
E se il Pap Test è positivo?
Nella maggior parte dei casi di Pap Test positivo non si tratta di un tumore, ma di una lesione precancerosa che può essere eliminata con un semplice intervento ambulatoriale. Inoltre esiste la possibilità che sia un falso allarme (falso positivo); questa possibilità aumenta quando il test segnala alterazioni molto lievi, come ad esempio un esito “alterazioni cellulari squamose di significato indeterminato (ASC-US)”, oppure “lesione intraepiteliale squamosa (SIL) di basso grado”; in questi casi la probabilità che non vi siano lesioni può essere superiore al 50% e può essere indicato associare il test per il DNA dell’HPV. Nel caso di positività anche del HPV test sarà necessario procedere con un ulteriore indagine: la colposcopia. Questo esame consiste nell’osservazione del collo dell’utero con un ingranditore; se la colposcopia identifica una lesione questa può essere sottoposta ad esame istologico (biopsia) che di norma viene effettuata direttamente in ambulatorio.
Quanto è affidabile il Pap Test?
Se il Pap Test è negativo rimane comunque la possibilità che ci sia una lesione cervicale che il test non ha identificato (falso negativo): infatti nessun test è sicuro al 100%. La ripetizione ad intervalli regolari del PapTest è un metodo per ovviare al problema dei test falsamente negativi. Per aumentare la sicurezza si può oggi associare al Pap Test il test per l’HPV DNA. La negatività dei due test dà una sicurezza superiore al 98%.
Se il Pap Test è negativo ed il test per il DNA dell’HPV è positivo?
La positività del test virale non comporta malattie, è solo l’indicazione della presenza di un fattore di rischio. Per questo entrambi gli esami andranno ripetuti a distanza di circa un anno.
Papillomavirus umano (HPV)
Negli ultimi 10 anni è stato dimostrato che il tumore cervicale ha un’origine virale, dovuta alla persistenza dei virus del papilloma umano (Human Papilloma Virus – HPV). Questo virus è molto comune e si trasmette per via sessuale, la sua presenza non porta disturbi ed è innocua. La maggior parte delle persone viene a contatto e diventa portatrice del virus senza esserne a conoscenza; solitamente l’organismo se ne libera spontaneamente nell’arco di alcuni mesi, come accade con altri virus come ad esempio quelli che provocano l’influenza. Una parte della popolazione non elimina il virus; la persistenza di questo, associata ad altri fattori di rischio, come ad esempio il fumo di sigaretta, favorisce lo sviluppo di lesioni precancerose che se non curate possono, nel tempo ed in una piccolissima percentuale dei casi, evolvere in tumore della cervice uterina. La conseguenza di queste nuove informazioni è che la presenza del DNA dell’HPV è una condizione necessaria per lo sviluppo delle lesioni; per questo motivo è stato introdotto il test per l’identificazione del DNA dell’HPV insieme al Pap Test; infatti l’assenza del virus dà una maggiore sicurezza rispetto al semplice Pap Test di non avere lesioni e di non svilupparle nell’immediato futuro.
Infine per questo motivo è stata recentemente introdotta la vaccinazione contro il papillomavirus per le bambine e le giovani donne donne in modo da poter prevenire meglio le precancerosi e i tumori cervicali.















 Ripetere l’intera serie degli esercizi in gruppi di 10 contrazioni almeno 3 colte al giorno. Il numero degli esercizi può variare in base alle condizionidi allenamento dei muscoli; se dopo alcuni esercizi non si sente più la contrazione, interrompere e riprendere dopo qualche minuto di pausa; se invece gli esercizi vengono effettuati con facilità, aumentarli gradatamente.
Ripetere l’intera serie degli esercizi in gruppi di 10 contrazioni almeno 3 colte al giorno. Il numero degli esercizi può variare in base alle condizionidi allenamento dei muscoli; se dopo alcuni esercizi non si sente più la contrazione, interrompere e riprendere dopo qualche minuto di pausa; se invece gli esercizi vengono effettuati con facilità, aumentarli gradatamente.